Угрожающая статистика
Бесплодный брак – одна из наиболее важных и сложных медико-социальных проблем. По определению ВОЗ "…бесплодным считается брак, в котором по тем или иным причинам, происходящим в организме женщины или мужчины, либо обоих партнеров, беременность не наступает при регулярной половой жизни без применения каких-либо противозачаточных средств в течение 12 месяцев при условии детородного возраста супругов".
Доля бесплодных браков на территории России находится в пределах от 8 до 17,5% и не имеет тенденции к снижению. Известно, что если частота бесплодных браков достигает или превышает уровень 15%, то проблема бесплодия приобретает государственное значение, так как оказывает влияние не только на конкретных индивидуумов, но на общество в целом, снижая социальную и профессиональную активность этой группы населения. В этой связи, сохранение и восстановление репродуктивного здоровья становится важнейшей медицинской задачей государственного значения, решение которой определяет возможность воспроизводства вида и сохранение генофонда.
Внедрение современных гормональных, ультразвуковых и эндоскопических методов диагностики позволило определять формы бесплодия и разрабатывать тактику лечения больной в течение нескольких дней обследования, тогда как раньше на это требовались месяцы и даже годы. Таким образом, несомненна экономическая целесообразность применения именно современных высокоинформативных диагностических методик, несмотря на их более высокую стоимость.
Признавая однозначную эффективность новых медицинских технологий, сделаем акцент на том, что основной контингент пациенток, попадающих для лечения в специализированные центры, - женщины старшего возраста, длительно и безуспешно лечившиеся ранее в разных медицинских учреждениях.
Таким образом, успех лечения бесплодия зависит от использования новых медицинских технологий и рациональной организации системы медицинской помощи.
Нельзя забывать, что за последние годы особую медицинскую и социальную значимость приобрело нарушение репродуктивного здоровья мужчин. Демографические показатели России и многих стран мира свидетельствуют об увеличении частоты инфертильности мужчин, достигающей в среднем 30-50% среди лиц, состоящих в бесплодном браке. Связано это с увеличением частоты инфекционно-воспалительных заболеваний, влиянием вредных факторов окружающей среды, урбанизацией, широким и бесконтрольным применением лекарственных средств, увеличением распространенности аномалий развития половых органов и многими другими факторами.
Первый шаг - диагностика
В Многопрофильной клинике ЦЭЛТ врачи с 20-25 летним стажем занимаются означенной проблемой уже 14 лет с использованием постоянно обновляющихся технологий и в последнее время рационализируют организацию обследования и лечения программным подходом в каждом конкретном случае в зависимости от формы бесплодия в браке.
Из числа обратившихся за помощью в гинекологическое подразделение МК ЦЭЛТ, с проблемой бесплодия за истекшие 14 лет оказалось около 40%. Задача врача, занимающегося бесплодием, - не упустить ничего важного и не делать ничего лишнего, что растягивало бы во времени и заводило бы в тупик процесс обследования, а также стоило бы больше, чем нужно. Поскольку доля мужских и женских причин бесплодия приблизительно равна, то обследование необходимо проводить именно супружеской паре. Целесообразна параллельная работа гинеколога и андролога, ибо каждая четвертая пара имеет сочетание нескольких факторов (со стороны обоих супругов).
При первом же обращении пациентки гинеколог на основании:
• анамнеза;
• перенесенных заболеваний;
• характера менструального цикла и половой жизни;
• клинического обследования (строение скелета, тип распределения жировой клетчатки, характер оволосения, состояние кожных покровов, развитие и состояние молочных желез, галакторея, состояние щитовидной железы);
• гинекологического обследования (степень и особенности развития наружных и внутренних половых органов: размер клитора и шейки; свойства цервикальной слизи; наличие воспалительного процесса вульвы; гипоплазия матки или ее увеличение за счет миомы и/или эндометриоза; увеличение яичников, наличие кист яичников, уплотнений в области крестцово-маточных связок, болезненности в области пояснично-подвздошных мышц);
• кольпоскопии (микроскопического исследования шейки матки);
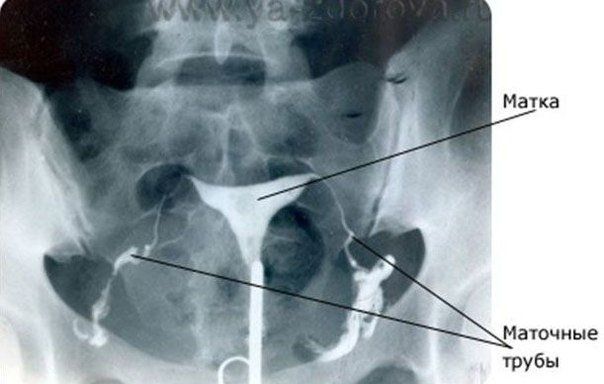
• УЗИ (трансвагинальной и трансабдоминальной эхоскопии) и сонографии (УЗИ с предварительным контрастированием полости матки жидкостью);
получает достаточно информации для определения плана (программы) дальнейшего обследования супружеской пары.
Все программы включают инфекционный скрининг, в который входят следующие мероприятия:
• влагалищный мазок для оценки степени чистоты влагалища (позволяет выявлять бактериальный вагиноз (по наличию "ключевых" клеток), трихомонады, мицелий грибов рода Candida, лейкоцитоз).
• исследование влагалищного содержимого для оценки микробиоценоза влагалища (позволяет выявить количественное соотношение различных микробных видов, чувствительность к антибиотикам, определить адекватное лечение).
• мазок из канала шейки матки для проведения диагностики с помощью полимеразной цепной реакции (ПЦР - диагностики) на наличие хламидий, уреаплазм, микоплазм, вирусов простого герпеса (ВПГ) 1 и 2 типов, цитомегаловируса (ЦМВ).
• исследование крови на наличие IgG и IgM к возбудителям токсоплазмоза и вирусу краснухи.
• ИФА (иммуноферментный анализ) – определение в крови специфических АТ классов IgG, IgM, IgA для диагностики генитального герпеса и хламидийной инфекции.
Все программы включают анализ эякулята (спермограмму) и исследование локального иммунитета на совместимость и пенетрационную способность сперматозоидов одной из биологических проб:
• проба Шуварского - посткоитальный тест (ПКТ) для определения подвижности сперматозоидов в исследуемой шеечной слизи;
• проба Курцрока-Миллера для оценки проникающей способности сперматозоидов в шеечной слизи;
• тест Кремера для оценки пенетрационной способности сперматозоидов в капиллярных трубочках;
• MAR – тест (реакция смешивания антиглобулинов). С его помощью возможно определение трех классов Ig (G,A,M). Метод определения доли сперматозоидов (в %), покрытых антиспермальными АТ, с оценкой области фиксации последних на поверхности сперматозоида при фазово-контрастной микроскопии.
На основании анализа полученных результатов можно выбирать более конкретные программы дальнейшего исследования, разделив женщин на возрастные группы до и после 35 лет и предполагая следующие формы первичного или вторичного бесплодия:
• Трубно-перитонеальное бесплодие.
• Эндокринное бесплодие.
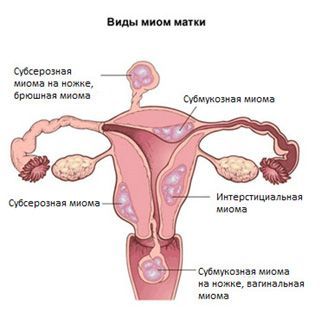
• Бесплодие, связанное с наружным генитальным эндометриозом или миомой матки.
• Патзооспермия у мужа (лечение у андролога).
• Иммунологическое бесплодие.
Займемся лечением!
- Продолжительность: 10-15 минут
- Госпитализация: Госпитализация не требуется
Основными причинами трубно-перитонеального бесплодия (в виде нарушения проходимости и функциональной несостоятельности маточных труб на фоне спаечного процесса в малом тазу) считаются:
а) перенесенные ранее воспалительные заболевания органов малого таза;
б) внутриматочные манипуляции, в том числе искусственные аборты, диагностические выскабливания полости матки, гидротубации, введение и удаление ВМС;
в) перенесенные ранее оперативные вмешательства на органах малого таза и брюшной полости (лапаротомическим доступом в основном);
г) эндометриоз.
Первым и основным этапом в лечении этой формы бесплодия является эндоскопическая диагностика и хирургическая коррекция патологических изменений органов малого таза. Метод позволяет восстановить репродуктивную функцию в 25-45% случаев. Эффективность лапароскопической микрохирургической коррекции патологии маточных труб зависит от степени сохранности их слизистой оболочки и фимбриального отдела, а также от выраженности спаечного процесса. Из 316 женщин, обратившихся с бесплодием за последние 5 лет, у 80% была произведена лапароскопия, и ни в одном случае операция не была диагностической. Печальный факт омоложения этой формы бесплодия заставляет как можно раньше прибегать к эндоскопии, что значительного сокращает время на преодоление проблемы. Общий алгоритм лечения включает еще не один пункт восстановительного и контрольного вмешательства (антибактериальная и физиотерапия, иммунокоррекция, гормонотерапия, гистеросальпингография, сонография, гистероскопия, диагностическая лапароскопия), которые известны пациентам заранее, что позволяет с оптимизмом осуществлять намеченные пункты программы лечения.
На долю эндокринного женского бесплодия приходится около 40%. Характеризуется эта форма чрезвычайной полиморфностью клинических и лабораторных проявлений, однако существует признак, позволяющий объединить в одну группу столь разные нозологические формы – это отсутствие овуляции (ановуляция). Патогенез ее всегда связан с нарушением связей в системе гипоталамус - гипофиз - яичники, поэтому в основе лечения лежит восстановление (стимуляция) процесса овуляции. Однако для выбора адекватных методов восстановления овуляции необходимо определить уровень поражения репродуктивной системы, ее функциональные резервы и клинико-патогенетическую форму нарушения.
Мы выделяем следующие группы пациенток:
• с гипогонадотропным гипогонадизмом:
а) гипоталамического генеза;
б) гипофизарного генеза;
в) обусловленного гиперпролактинемией;
• с недостаточностью яичников (дисгенезия гонад = синдром Шерешевского- Тернера, засчет генетических нарушений; синдром резистентных яичников, синдром истощения яичников);
• с гипоталамо-гипофизарной дисфункцией (синдром поликистозных яичников = СПКЯ, на который приходится более половины всех случаев эндокринного бесплодия);
• с гипотиреозом;
• с гиперандрогенией надпочечникового генеза (адреногенитальный синдром).
Для определения указанных форм, как правило, необходимо определение базальной концентрации в плазме крови ЛГ, ФСГ, пролактина, эстрадиола (Е2), тестостерона, прогестерона, кортизола, 17-оксипрогестерона, дегидроэпиандростерона, ТТГ, Т3, Т4. Исследование проводят на фоне аменореи, либо на 3-5-й день менструации или вызванной менструальноподобной реакции (МПР). По получении результатов проводят дифференциально-диагностические пробы (прогестероновую, циклическую, дексаметазоновую и другие). При необходимости компьютерную томографию мозга, ЭЭГ, УЗИ малого таза и щитовидной железы, ММГ (маммографию), биохимическую оценку липидного профиля и инсулинорезистентности.
Установив конкретную форму бесплодия, приступают к стимуляции овуляции под динамическим УЗИ и тестовым контролем за ней. При обнаружении СПКЯ сразу проводят клиновидную резекцию яичников (только эндоскопическим доступом) как первый этап стимуляции овуляции.
Наша Клиника оснащена всем необходимым для осуществления полной программы обследования и лечения, а также для включения на любом этапе в лечение, начатое в другом медицинском учреждении.
Два этапа на пути к счастью
Эндометриоз как причина бесплодия занимает 3-е место. Представляет собой разрастание ткани, сходной по морфологическому строению с эндометрием, за пределами обычной (полость матки) ее локализации. Среди всех форм эндометриоза наибольший удельный вес как причина женского бесплодия занимает наружный эндометриоз (эндометриоидные поражения располагаются за пределами матки: брюшина, яичник, маточные трубы). Комплекс клинико-анамнестических данных (начало болевого синдрома с менархе, прогрессирующее усиление болей с течением времени, первичное бесплодие, отсутствие эффекта от противовоспалительной терапии) позволяют заподозрить эндометриоз уже на этапе первого амбулаторного обследования. Основными инструментальными методами диагностики являются УЗИ (диагностика эндометриоидных кист осуществляется с точностью до 94%) и лапароскопия. Последний – наиболее точный метод, позволяет провести прямую визуализацию эндометриоидных гетеротопий, в том числе малых размеров, уточняет характер поражений и степень их распространения. Лечение всегда двухэтапное. Первый этап – термическая деструкция всех выявленных очагов, удаление эндометриоидных кист яичников (с сохранением функциональной ткани яичника). Второй этап - медикаментозное (гормональное) лечение, не менее 6 месяцев. По окончании лечения и восстановления овуляторного менструального цикла беременность наступает у 52-73% женщин. Причем большинство беременностей наступает в первые 6-8 месяцев после окончания лечения. При отсутствии эффекта обязательно дальнейшее наблюдение, лечение и выработка индивидуального плана.
Помните! Бесплодие – не приговор!
- Стоимость: 80000 руб.
- Продолжительность: При лапароскопии и лапаротомии - 60-90 минут, при гистероскопии - 20-40 минут
- Госпитализация: 1-3 дня в стационаре
При сочетании миомы матки и бесплодия первым пунктом в схеме ведения будет тщательное УЗИ с целью определения количества, размеров и локализации миоматозных узлов. При наличии одного или нескольких узлов размерами более 5см стандартно используют депо-препараты агонисты Гн-РГ для уменьшения размеров узлов. После чего производится эндоскопическая миомэктомия. Особым успехом мы считаем возможное удаление одного или нескольких узлов, деформирующих полость матки, что возможно только при использовании современного эндоскопического оборудования. Однако при обнаружении гигантских подслизистых узлов более 5см, а также пришеечных узлов размерами до10-15см чаще всего ничего не остается, как предлагать гистерэктомию. К радости пациенток и врачей сообщаем, что в нашей Клинике с июня 2003 внедрен и активно используется (176 пациенток) новый метод лечения миом матки – эмболизация маточных артерий (ЭМА), позволяющий по-новому решать проблему. Так в ситуации с обозначенными большими подслизистыми и пришеечными узлами, происходит их некроз и отторжение в первые 2-3 недели после процедуры. После их удаления из влагалища и гистероскопического контроля состояния полости матки уже через 1 месяц фиксируем отсутствие миомы матки, а не органа, как это могло быть в отсутствии ЭМА. После ликвидации узлов и 6-ти месячной контрацепции, вырабатывается индивидуальный план дальнейшего ведения.
Таким образом, сотрудники МК ЦЭЛТ, располагая современными технологиями и рациональными программами диагностики и лечения бесплодия (исключение - экстракорпоральное оплодотворение (ЭКО) и иммунное бесплодие), предлагают пациентам и докторам оптимальное, адекватное и весьма оптимистическое сотрудничество для достижения основной цели супружеской пары – сохранения и восстановления репродуктивного здоровья, которое напрямую связано со здоровьем детей, а, следовательно, и с будущим государства и нации.